La dévitalisation dentaire est une procédure courante en dentisterie, mais elle soulève souvent des questions sur les soins post-traitement. Une préoccupation majeure concerne le délai acceptable entre la dévitalisation et la pose d'une couronne. Cette période est cruciale pour préserver l'intégrité de la dent traitée et prévenir les complications potentielles. Comprendre les enjeux liés à cette temporisation permet aux patients de prendre des décisions éclairées pour leur santé bucco-dentaire à long terme.
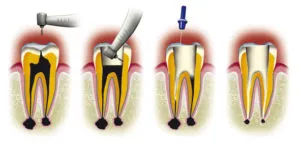
Anatomie et physiologie d'une dent dévitalisée
Une dent dévitalisée présente une structure interne significativement modifiée par rapport à une dent vitale. La pulpe, tissu vivant au cœur de la dent, est retirée lors de la dévitalisation. Cette intervention élimine les nerfs et vaisseaux sanguins, laissant la dent sans apport nutritif direct. La dentine, couche principale de la dent, perd progressivement son hydratation, ce qui peut affecter ses propriétés mécaniques.
La dent dévitalisée conserve son ancrage dans l'os alvéolaire grâce au ligament parodontal, mais elle devient plus fragile. Sans la vascularisation pulpaire, la circulation des fluides dans les tubules dentinaires est réduite, altérant la flexibilité naturelle de la dentine. Cette perte d'élasticité augmente la susceptibilité de la dent aux fractures et aux fissures, particulièrement sous les contraintes masticatoires.
L'émail, couche externe protectrice, reste intact après la dévitalisation. Cependant, sans l'apport nutritif de la pulpe, il peut devenir plus cassant avec le temps. La jonction amélo-dentinaire, interface cruciale entre l'émail et la dentine, peut également être fragilisée, augmentant le risque de délamination de l'émail sous l'effet des forces occlusales.
Processus de dévitalisation dentaire
La dévitalisation dentaire, ou traitement endodontique, est une procédure complexe visant à éliminer la pulpe infectée ou endommagée tout en préservant la structure externe de la dent. Ce traitement se déroule en plusieurs étapes, chacune cruciale pour le succès à long terme de l'intervention.
Technique de pulpectomie
La pulpectomie constitue la première phase du traitement endodontique. Elle consiste à retirer l'intégralité de la pulpe dentaire, y compris dans les canaux radiculaires. Le praticien utilise des instruments endodontiques spécialisés, tels que des limes rotatives ou manuelles, pour nettoyer méticuleusement l'intérieur de la dent. Cette étape est essentielle pour éliminer tout tissu infecté ou nécrosé qui pourrait compromettre le succès du traitement.
L'utilisation de solutions d'irrigation antimicrobiennes, comme l'hypochlorite de sodium, permet de désinfecter efficacement les canaux. La précision de cette phase est cruciale car elle détermine la qualité de l'obturation ultérieure et, par conséquent, le pronostic à long terme de la dent traitée.
Obturation canalaire avec gutta-percha
Une fois les canaux nettoyés et mis en forme, l'étape suivante consiste à les obturer. La gutta-percha, matériau biocompatible et thermoplastique, est le choix de prédilection pour cette procédure. Elle est insérée dans les canaux sous forme de cônes, puis compactée pour assurer une étanchéité optimale.
L'obturation vise à sceller hermétiquement les canaux radiculaires pour prévenir toute recontamination bactérienne. Une obturation de qualité doit remplir l'intégralité du système canalaire, y compris les canaux latéraux et accessoires, pour éviter la formation de zones mortes propices au développement bactérien.
Rôle du ciment endodontique
Le ciment endodontique joue un rôle crucial dans l'étanchéité du système canalaire. Utilisé en conjonction avec la gutta-percha, il permet de combler les micro-espaces entre les cônes et les parois dentinaires. Les ciments modernes offrent des propriétés adhésives et antibactériennes, renforçant l'efficacité du traitement.
Le choix du ciment endodontique influence la qualité de l'obturation et la résistance à la percolation bactérienne. Les ciments bioactifs, capables de stimuler la formation de tissus minéralisés à l'apex, gagnent en popularité pour leur potentiel de régénération tissulaire.
Radiographie de contrôle post-traitement
La radiographie de contrôle est une étape indispensable pour évaluer la qualité de l'obturation canalaire. Elle permet de vérifier la longueur de travail, la densité de l'obturation et l'absence de vides dans le système canalaire. Cette imagerie sert de référence pour le suivi à long terme de la dent traitée.
Un contrôle radiographique régulier est recommandé pour détecter précocement toute anomalie ou signe de recontamination. L'interprétation de ces clichés par un praticien expérimenté est essentielle pour évaluer le succès du traitement et planifier les soins ultérieurs, notamment la temporisation avant la pose d'une couronne.
Fragilisation structurelle post-dévitalisation
La dévitalisation entraîne une fragilisation progressive de la structure dentaire. Cette fragilité accrue résulte de plusieurs facteurs physiologiques et mécaniques qui affectent la dent dans les semaines et les mois suivant le traitement endodontique.
Perte d'hydratation et de flexibilité dentinaire
L'absence de vascularisation pulpaire après la dévitalisation conduit à une déshydratation graduelle de la dentine. Cette perte d'hydratation affecte la flexibilité naturelle de la dent, la rendant plus cassante. Les tubules dentinaires, privés de l'apport hydrique constant de la pulpe, voient leur structure modifiée, ce qui altère les propriétés mécaniques de la dentine.
La déshydratation peut entraîner une réduction de jusqu'à 14% de la résistance à la flexion de la dentine. Cette perte d'élasticité augmente significativement le risque de fissures et de fractures, particulièrement sous l'effet des forces masticatoires.
Risques de fissures et fractures coronaires
Les dents dévitalisées sont plus susceptibles de développer des fissures et des fractures coronaires. La perte de flexibilité dentinaire, combinée à l'affaiblissement structurel dû à la préparation canalaire, rend la dent moins résistante aux contraintes occlusales. Les prémolaires et les molaires, soumises à des forces masticatoires plus importantes, sont particulièrement à risque.
Des études cliniques ont montré que le risque de fracture coronaire peut augmenter de 30 à 60% dans les cinq ans suivant une dévitalisation sans restauration coronaire adéquate. Ce risque souligne l'importance d'une protection coronaire rapide et efficace après le traitement endodontique.
Impact sur la résistance mécanique de la dent
La résistance mécanique globale de la dent est compromise après une dévitalisation. La perte de structure dentaire due à la préparation canalaire, combinée à la déshydratation progressive, réduit significativement la capacité de la dent à résister aux forces occlusales. Cette fragilisation augmente avec le temps, rendant la dent de plus en plus vulnérable aux fractures verticales ou obliques.
Des tests de résistance mécanique ont démontré une réduction pouvant aller jusqu'à 50% de la résistance à la fracture des dents dévitalisées non restaurées par rapport aux dents vitales. Cette diminution drastique de la résistance mécanique justifie la nécessité d'une restauration coronaire renforcée, telle qu'une couronne, pour protéger la dent à long terme.
Délais recommandés avant la pose d'une couronne
La temporisation entre la dévitalisation et la pose d'une couronne est un sujet de débat dans la communauté dentaire. Bien qu'il n'existe pas de consensus absolu, des recommandations générales émergent des études cliniques et de l'expérience des praticiens.
Facteurs influençant la temporisation
Plusieurs facteurs entrent en jeu dans la détermination du délai optimal avant la pose d'une couronne :
- L'état initial de la dent et l'étendue de la perte de substance
- La qualité et la complexité du traitement endodontique réalisé
- La présence de symptômes post-opératoires
- La position de la dent sur l'arcade et les contraintes occlusales auxquelles elle est soumise
- Les habitudes parafonctielles du patient (bruxisme, serrement)
Ces facteurs doivent être évalués au cas par cas pour déterminer le moment le plus opportun pour la restauration coronaire définitive. Une approche personnalisée est essentielle pour optimiser le pronostic à long terme de la dent traitée.
Période d'observation clinique et radiologique
Une période d'observation post-traitement est souvent recommandée pour s'assurer de l'absence de complications immédiates. Cette phase permet de surveiller la cicatrisation périapicale et de détecter d'éventuels signes d'échec du traitement endodontique. La durée de cette période varie selon les cas, mais elle s'étend généralement de quelques semaines à plusieurs mois.
Des contrôles radiographiques réguliers sont essentiels durant cette phase pour évaluer l'évolution de la guérison périapicale. Une cicatrisation favorable et l'absence de symptômes sont des indicateurs positifs pour envisager la restauration coronaire définitive.
Recommandations de l'association dentaire française (ADF)
L'Association Dentaire Française préconise une approche prudente mais proactive dans la gestion des dents dévitalisées. Selon leurs recommandations, une restauration coronaire définitive devrait être envisagée dans un délai de 3 à 6 mois après le traitement endodontique, en l'absence de complications.
La restauration coronaire définitive d'une dent dévitalisée ne devrait pas être différée au-delà de 6 mois post-traitement, sauf circonstances exceptionnelles justifiant une temporisation prolongée.
Cette recommandation vise à minimiser les risques de contamination bactérienne et de fracture tout en permettant une période d'observation suffisante pour évaluer le succès du traitement endodontique.
Alternatives temporaires à la couronne définitive
Dans l'attente de la pose d'une couronne définitive, des solutions intermédiaires peuvent être mises en place pour protéger la dent dévitalisée et maintenir sa fonction. Ces alternatives temporaires offrent une protection transitoire tout en permettant une évaluation continue de l'état de la dent.
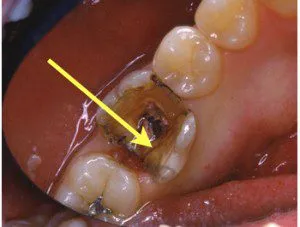
Restauration composite directe
La restauration composite directe est une option fréquemment utilisée pour protéger temporairement une dent dévitalisée. Cette technique permet de reconstituer la partie coronaire de la dent avec un matériau composite adhésif, offrant une protection immédiate contre les infiltrations bactériennes et les contraintes mécaniques.
Les avantages de cette approche incluent :
- Une mise en place rapide et peu invasive
- La possibilité de modifier facilement la restauration si nécessaire
- Un coût modéré par rapport à une couronne provisoire
- Une esthétique acceptable pour une solution temporaire
Cependant, la restauration composite directe offre une protection limitée contre les fractures et peut nécessiter des ajustements fréquents, en particulier sur les dents postérieures soumises à des forces masticatoires importantes.
Couronne provisoire en résine
La couronne provisoire en résine représente une alternative plus robuste pour la protection temporaire d'une dent dévitalisée. Elle offre une couverture complète de la partie coronaire, assurant une meilleure protection contre les fractures et les infiltrations bactériennes.
Les avantages de la couronne provisoire incluent :
- Une protection mécanique supérieure à celle d'une restauration composite
- La possibilité d'évaluer l'esthétique et les ajustements occlusaux avant la réalisation de la couronne définitive
- Une durabilité accrue, permettant une temporisation prolongée si nécessaire
- Une adaptation marginale améliorée, réduisant le risque de contamination bactérienne
Bien que plus coûteuse et nécessitant une préparation dentaire plus importante que la restauration composite, la couronne provisoire offre une solution intermédiaire robuste, particulièrement adaptée aux dents postérieures ou aux cas nécessitant une temporisation prolongée.
Conséquences d'une attente prolongée sans couronne
Retarder indéfiniment la pose d'une couronne sur une dent dévitalisée expose à des risques significatifs pour l'intégrité de la dent et la santé bucco-dentaire globale. Une compréhension approfondie de ces conséquences permet de souligner l'importance d'une restauration coronaire définitive dans des délais raisonnables.
Risques de contamination bactérienne
L'absence de restauration coronaire adéquate augmente considérablement le risque de recontamination bactérienne du système canalaire. Les micro-infiltrations au niveau des restaurations temporaires ou des fissures coronaires peuvent permettre aux bactéries de pénétrer dans la dent, compromettant le succès du traitement endodontique.
Des études ont montré que le taux d'échec des traitements endodontiques peut augmenter de 30 à
50% si la restauration coronaire définitive est retardée au-delà d'un an. Cette contamination peut conduire à la formation d'abcès périapicaux et à la nécessité de retraiter le canal, voire à l'extraction de la dent dans les cas les plus sévères.
Altération de l'occlusion dentaire
L'absence de couronne peut entraîner une altération progressive de l'occlusion dentaire. Sans la protection d'une restauration coronaire complète, la dent dévitalisée peut s'user plus rapidement ou subir des micro-déplacements. Ces changements, même minimes, peuvent perturber l'équilibre occlusal global, conduisant à :
- Des interférences occlusales lors des mouvements mandibulaires
- Une surcharge des dents adjacentes ou antagonistes
- Des tensions musculaires et articulaires au niveau de l'ATM
- Une modification de la dimension verticale d'occlusion
Ces perturbations occlusales peuvent non seulement affecter le confort masticatoire du patient mais aussi favoriser l'apparition de pathologies occlusales plus complexes à long terme. La restauration précoce par une couronne permet de maintenir la stabilité occlusale et de prévenir ces complications.
Complications endodontiques potentielles
Une attente prolongée sans couronne augmente le risque de complications endodontiques. La fragilisation structurelle de la dent, combinée à une possible recontamination bactérienne, peut compromettre le succès à long terme du traitement endodontique initial. Parmi les complications potentielles, on peut citer :
- La formation de lésions périapicales chroniques
- La résorption radiculaire externe ou interne
- La fracture verticale de la racine
- L'échec du traitement nécessitant une reprise endodontique
Ces complications peuvent être difficiles à traiter et ont souvent un pronostic moins favorable que le traitement initial. Dans certains cas, elles peuvent même conduire à la perte de la dent. Une étude longitudinale a montré que le taux de survie des dents dévitalisées non couronnées chute à moins de 70% après 10 ans, contre plus de 90% pour les dents restaurées par une couronne dans les 6 mois suivant le traitement endodontique.
En conclusion, la temporisation prolongée sans couronne d'une dent dévitalisée expose à des risques significatifs pour l'intégrité de la dent et la santé bucco-dentaire globale. La contamination bactérienne, l'altération de l'occlusion et les complications endodontiques potentielles soulignent l'importance d'une restauration coronaire définitive dans des délais raisonnables. Une approche proactive, avec une évaluation régulière et une planification appropriée de la restauration définitive, reste la meilleure stratégie pour optimiser le pronostic à long terme des dents dévitalisées.
